El herpesvirus es uno de los siete virus conocidos que causan cáncer en humanos y es responsable, entre otros, del sarcoma de Kaposi (SK), una enfermedad relacionada con la inmunosupresión asociada principalmente con el sida. No existen terapias específicas para estos tumores y el pronóstico puede ser muy malo.
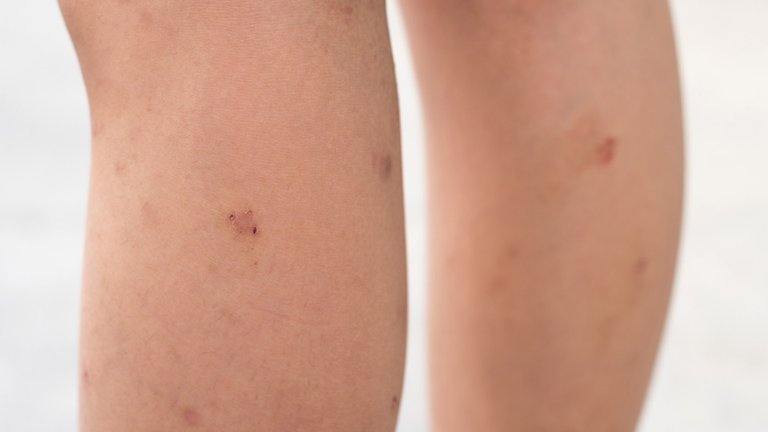
Según explica la Clínica Mayo, “el sarcoma de Kaposi es un tipo de cáncer que se forma en el recubrimiento de los vasos sanguíneos y linfáticos. Los tumores (lesiones) del sarcoma de Kaposi suelen manifestarse como puntos violáceos indoloros en las piernas, los pies o el rostro. También pueden aparecer lesiones en la zona genital, la boca o los ganglios linfáticos. En el caso del sarcoma de Kaposi grave, pueden producirse lesiones en el tubo digestivo y los pulmones”.
La causa fundamental del sarcoma de Kaposi es una infección con un virus llamado virus del herpes humano 8 (VHH-8). Por lo general, en las personas sanas, la infección por el VHH-8 no suele provocar síntomas porque el sistema inmunitario lo mantiene controlado. Sin embargo, en las personas con el sistema inmunitario debilitado, el VHH-8 puede desencadenar el sarcoma de Kaposi.
Ahora, un nuevo estudio dirigido por Pedro Simas, líder de grupo en el Instituto de Medicina Molecular João Lobo Antunes y profesor de la Facultad de de Medicina da Universidad de de Lisboa y Universidad Católica Portuguesa, y Kenneth M. Kaye, profesor de la Escuela de Medicina de Harvard, en Estados Unidos, han descubierto una región de la proteína viral LANA que es clave para la latencia viral y la infección persistente dentro de las células humanas.
Estos hallazgos publicados este lunes en la revista Proceedings of the National Academy of Sciences (PNAS), se puede utilizar potencialmente para desarrollar una terapia para los tumores del SK ya que se espera que el bloqueo de la función de esta región latencia (LANA por sus siglas en inglés) anule la persistencia del virus, lo que eliminaría las células cancerosas.
El sarcoma de Kaposi infecta células humanas, principalmente linfocitos, y a través de esta infección expresa sus propios genes en la célula, asumiendo sus mecanismos de crecimiento haciendo que crezca sin control y eventualmente causando cáncer, como el sarcoma de Kaposi o un tipo de linfoma denominado linfoma de derrame primario. Por lo tanto, comprender cómo los virus modulan la función de la célula huésped es fundamental para las perspectivas de posibles terapias.
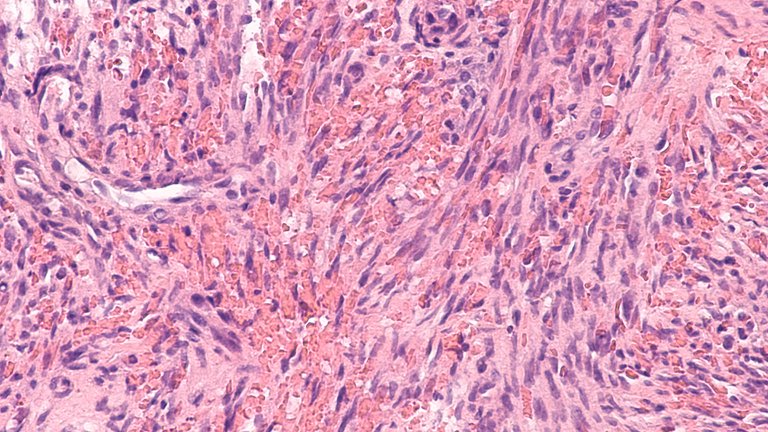
“El Sarcoma de Kaposi es un tumor de origen vascular, promovido en general por la inmunosupresión. Sin embargo se puede ver en personas que no tienen ningún tipo de este cuadro, como en ciertas poblaciones que viven en inmediaciones del Mediterráneo o inclusive en ciertas regiones del África”, precisó a Infobae Isabel Cassetti, médica infectóloga directora médica de Helios Salud y especialista en VIH sida.
“Sus manifestaciones clínicas se ven en la piel, y se expresan como placas o como nódulos ulcerados o verrugas de color usualmente rojo, venosos. Muchas veces adoptan las formas infiltrativas que producen lo que se llaman edemas, sobre todo en brazos, piernas pero también se puede ver en el tronco y en áreas extendidas en el sistema gastrointestinal”, advirtió.
Cassetti especificó que los infectólogos hace muchos años veían el Sarcoma de Kaposi en pacientes trasplantados de órganos sólidos, especialmente de riñón y menos en el de hígado. Siempre se lo vinculó con las personas inmunosupresivas. “Esta afección cobra relevancia cuando aparece en Centroamérica el sida, y se lo clasifica como un tumor asociado al sida, y en su forma visceral o en la piel también se veía que en las mucosas, ojos, aparecían lesiones o su aspecto diseminado; podía ser mortal”.
“Con el tiempo y con el advenimiento de los tratamientos antirretrovirales, en la actualidad es poco frecuente de ver, ya que los pacientes que tienen su inmunidad mejorada, recuperada y con carga viral indetectable, es poco probable que desarrollen el Sarcoma de Kaposi”, añadió.
Luego de estudiarlo durante muchos años, “se lo terminó vinculando con el el herpes tipo 8 en la década del 90, que se ve sobre todo en la transmisión sexual y en el grupo de hombres que tienen sexo con hombres”, explicó Cassetti, al mismo tiempo que advirtió que también “se lo ve en mujeres, y en grupos de poblaciones específicas y que se controla con un tratamiento de radioterapia y quimioterapia”.
Fundamental para esto son las proteínas virales expresadas durante la fase latente de la infección, que hacen que el virus persista dentro de estas células y entre ellas, el antígeno nuclear asociado a la latencia, es un coordinador central de la replicación y la persistencia de los genomas virales en el interior de las células huésped.
“Nuestro grupo de investigación estudia las funciones de esta proteína viral LANA durante muchos años. Ahora, hemos descubierto una región clave para que el virus persista -explicó Pedro Simas, autor principal de este estudio-. De particular interés, esta región de LANA interactúa preferentemente con una forma de una conocida proteína supresora de tumores llamada p53”.
“El aspecto interesante de este descubrimiento es que esta región, un lector de dominio ácido, discierne la presencia de una modificación posterior a la traducción específica, la acetilación, un atributo adicional que las proteínas pueden adquirir mientras son producidas por la celda”, destacó.
En diálogo con Infobae, el médico infectólogo Lautaro de Vedia, ex presidente de la Sociedad Argentina de Infectología (SADI), explicó: “Es un cáncer que era muy poco frecuente, anteriormente a la época del VIH sida, era muy raro y existían muy pocos casos. Pero cuando se comenzaron a ver más y más pacientes con las defensas bajas por el VIH avanzado, con inmunidad avanzada, empezamos a ver esas manchas rojas violáceas que se producen en la piel, y con el tiempo fuimos aprendiendo a conocerla”.
“Fue muy frecuente e importante en el boom de casos de VIH-sida, y al tratarse de un cáncer desafortunadamente muchas veces se extendía más allá de la piel y afectaba a más órganos, se diseminaba, y podía llegar a ser muy grave. Con el tiempo hemos ido aprendiendo a conocer la enfermedad, se pudo empezar a tratar en tanto cáncer y se comenzó a ver menos casos en la medida que los pacientes con VIH podían mejorar su inmunidad hasta que ya dejamos de verlo o mejor dicho lo seguimos viendo pero con mucha menos frecuencia de lo que lo veíamos en la década de los 90, primeros años de los 2000″, añadió el reconocido infectólogo.
Estas modificaciones determinan la estructura de una proteína y por tanto su función. A través de una serie de experimentos genéticos y bioquímicos que utilizan modelos de infección, los investigadores ahora muestran la interacción de este “lector” específico.
“El hallazgo de que el SK ha desarrollado un mecanismo para este tipo de interacción proteica subraya la importancia fisiológica de las modificaciones postraduccionales en la regulación de las infecciones persistentes”, explicó Pedro Simas.
“Estos hallazgos podrían utilizarse potencialmente para desarrollar una terapia de los tumores del SK, ya que se espera que el bloqueo de la función de esta región de LANA suprima la persistencia del virus, lo que mataría a las células cancerosas”, añadió el autor principal Kenneth M. Kaye.
Según amplió el doctor de Vedia, “se ven muchos menos casos en la actualidad de Sarcoma de Kaposi, particularmente menos en aquellos pacientes que cumplen el tratamiento contra el VIH adecuadamente que son la mayoría; pero cada tanto concurren al consultorio personas que no han sido diagnosticadas a tiempo o no toman el medicamento por lo que en su cuadro puede aparecer el Kaposi”.
Fuente: https://www.infobae.com